作者:王枭杰
文章来源:中华胃肠外科杂志, 2024, 27(9)
摘 要
与结肠癌手术相关的韧带主要包括胃结肠韧带、膈结肠韧带和脾结肠韧带。在传统开放手术年代,外科医师常通过大把钳夹结扎处理韧带。近年来,随着膜解剖研究的兴起与发展,结直肠外科医师在高清腹腔镜视野的协助下,逐步对各传统解剖结构追本溯源,基于膜解剖理念的手术更趋于精细化。
本文结合笔者解剖学研究观察结果,对与结肠癌手术相关韧带的膜解剖本质进行辨析,并探讨其手术学和肿瘤学意义。胃结肠韧带在网膜囊区和非网膜囊区具有不同的膜解剖结构。在网膜囊区,除结肠旁路径以外,网膜弓下路径亦是从胃结肠韧带进入网膜囊的备选方法。在非网膜囊区,切开覆盖于胃系膜横结肠系膜间隙表面的大网膜是进入该间隙的膜桥。横结肠癌和结肠肝曲癌发生网膜弓淋巴结转移的概率很低,筛选该组淋巴结转移的高危患者进行清扫,仍具有生存获益。脾结肠韧带由胃背侧系膜的脾门区结构(包含胰腺系膜)和结肠脾曲系膜互相紧靠融合形成,其间存在天然无血分离平面,在该路径内分离可避免遭遇传统分离路径中遇到的胃网膜左动脉分支。目前尚无证据支持脾曲结肠癌需行脾门区胃背侧系膜组织切除或胃网膜弓淋巴结清扫。
韧带作为古老的解剖学结构,是一种白色带状结缔组织,具有坚韧和弹性双重特性,主要成分为胶原纤维和弹力纤维,在腹腔内,其主要功能是固定某些脏器如肝、脾、肾、结肠等的位置。与结肠癌手术相关的韧带主要包括胃结肠韧带、膈结肠韧带和脾结肠韧带。在传统开放手术年代,外科医师常通过大把钳夹结扎处理韧带。近年来,随着膜解剖研究的兴起与发展,结直肠外科医师在高清腹腔镜视野的协助下,逐步对各传统解剖结构追本溯源,基于膜解剖理念的手术更趋于精细化。此外,对筋膜的胚胎发育过程进行梳理,有助于理解脏器封套范围和癌肿转移规律。据此,本文拟结合笔者解剖学研究观察结果,从膜解剖角度出发,对与结肠癌手术相关韧带的膜解剖本质进行辨析,并探讨其手术学和肿瘤学意义。一、胃结肠韧带
(一)胃结肠韧带的胚胎发育原理(网膜囊区域)
胚胎时期,肠管以肠系膜上动脉为轴心发生旋转,旋转过程中,胃的背侧系膜向外囊袋样展开,形成大网膜。其中,大网膜第2层与第3层相延续,形成网膜囊内侧壁;大网膜第4层逐渐覆盖于横结肠系膜背侧叶并融合,形成融合筋膜,共同作为横结肠系膜根的一部分,见 图1 绿色部分。因成人大网膜第2层与第3层通常愈着融合,见 图1 灰色部分;使胃大弯联结至横结肠,形成胃结肠韧带,见 图1 蓝色虚框。由此可见,胃结肠韧带本质上属于胃背侧系膜结构,不属于结肠系膜封套。
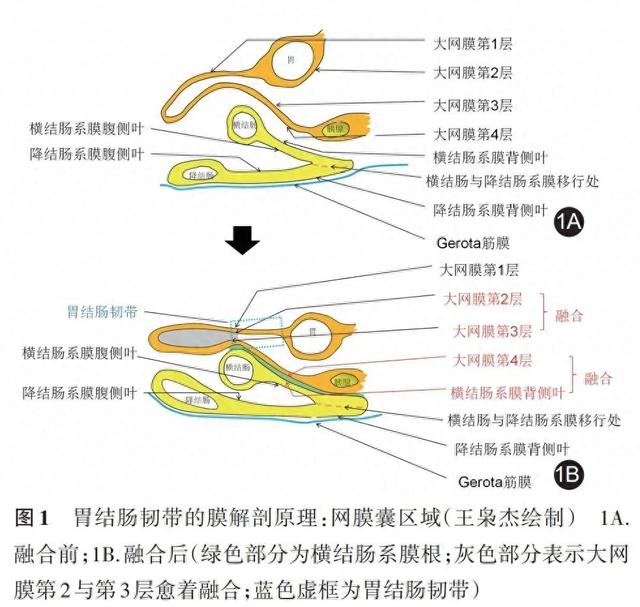
(二)胃结肠韧带的膜解剖
1.在网膜囊水平(横结肠和结肠脾曲侧):大网膜第4层逐渐覆盖于横结肠系膜背侧叶并融合,形成融合筋膜,共同作为横结肠系膜根的一部分,走行于胰体尾后方,见 图2 。脾曲结肠游离过程中,常可通过在结肠旁切开大网膜第3层和第4层相融合形成的胃结肠韧带结构,进入网膜囊,见 图2 红色箭头和 图3 。值得注意的是,此区域大网膜第3层和第4层常呈不完全融合,有时需逐次切开两层筋膜,直至见胃后壁,方能确定进入网膜囊。此外,大网膜常包裹横结肠,导致该区域严重粘连,难以直接进入网膜囊,且有损伤横结肠肠管风险,见 图4 。此时,可通过在网膜弓下切开大网膜第1层与第2层所构成的胃结肠韧带而进入网膜囊,该处最为菲薄,常呈半透明样薄膜,见 图2 蓝色箭头和 图5 ;亦为进入网膜囊的备选理想路径。

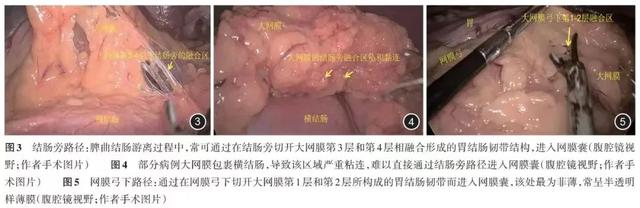
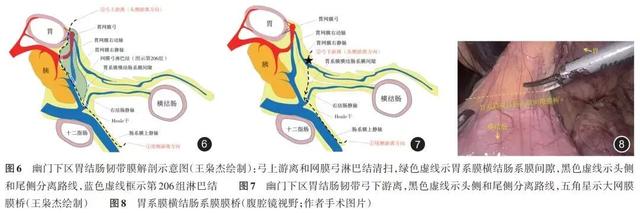
2.在非网膜囊水平(横结肠和结肠肝曲侧,幽门下区):与网膜囊水平不同,肝曲侧胃背侧系膜向尾侧延伸,形成大网膜右份,覆盖于横结肠系膜背侧叶,并部分融合。同时,大网膜根部覆盖于胃系膜横结肠系膜间隙开口处,使肝曲结肠系膜和胃系膜形成了特殊的“丅”型拓扑结构。其中,“一”为大网膜,“丨”为胃系膜横结肠系膜间隙 [ 1 ] 。见 图6 。幽门下淋巴结(即第206组淋巴结)本质上不属于结肠系膜内结构,而属于胃十二指肠系膜。结肠癌术中如需清扫网膜弓淋巴结,则沿着胃大弯进行弓上分离,见 图6 。依次切断胃网膜右动脉支配胃的前后分支,最后于根部结扎胃网膜右动脉,与尾侧游离沟通,完成网膜弓淋巴结清扫,见 图6 (蓝色范围为胃网膜弓淋巴结清扫范围)。如不需清扫网膜弓淋巴结,则进行胃大弯部弓下分离,见 图7 。由内侧向肝曲侧分离过程中,切开大网膜(“丅”型中的“一”),实际上是胃系膜横结肠系膜膜桥,见 图8 。可进入胃系膜横结肠系膜间隙(“丅”型中的“丨”),此时见胃系膜和横结肠系膜表面均为光滑的面,可避免出血,见 图9 。
(三)胃结肠韧带的肿瘤学意义
胃结肠韧带内有胃网膜血管走行,关于横结肠癌(包括结肠肝曲癌)是否需行网膜弓淋巴结清扫,仍存在争议。从胚胎发育角度认识,胃结肠韧带本质上属于胃背侧系膜的一部分,并不属于结肠系膜封套。值得注意的是,大网膜和横结肠及其系膜背侧叶的融合过程中,在两者之间形成细小的淋巴管和血管交通,可作为横结肠癌的潜在“系膜外”转移途径 [ 2 ] 。既往文献报道,横结肠癌(包括结肠肝曲癌)的网膜弓淋巴结转移率为0.7%~22.0% [ 3 ] 。笔者既往单中心回顾性研究提示,横结肠癌和结肠肝曲癌的网膜弓淋巴结的转移率约4% [ 4 ] 。鉴于网膜弓淋巴结转移属于低概率事件,且网膜弓淋巴结清扫可增加术后胃瘫风险,笔者建议选择网膜弓淋巴结转移高危的患者进行个体化清扫 [ 5 ] 。部分学者推荐,对T3~T4期的近端横结肠癌行网膜弓淋巴结清扫 [ 6 ] 。笔者基于单中心回顾性研究发现:T1~2期横结肠癌不会发生网膜弓淋巴结转移,可不清扫;而术前肠镜检查时镜头无法通过肿瘤病灶(内镜下梗阻)、术前癌胚抗原高于17 μg/L、M1期、淋巴管脉管瘤栓以及印戒细胞癌是横结肠癌和结肠肝曲癌发生网膜弓淋巴结转移的危险因素,以上因素有助于筛选结肠癌网膜弓淋巴结转移高危人群 [ 6 ] 。此外,术前或术中经内镜或腹腔镜,于肿瘤注射纳米碳或吲哚菁绿示踪,对网膜弓阳性淋巴结的检出是否有帮助,仍需进一步研究。
值得注意的是,结肠癌网膜弓淋巴结分站和胃癌淋巴结分站存在差异,胃癌常采用第1支胃大弯动脉区分第4组和第6组淋巴结,因第1支胃大弯动脉在胃癌术后标本中可准确锚定。而结肠癌的网膜弓淋巴结清扫范围普遍遵循“网膜弓”原则,即切除距肿瘤10 cm垂直范围内的网膜弓淋巴结 [ 7 ] 。
★
★
结肠癌手术相关韧带结构的膜解剖认识



参考文献【略】