*仅供医学专业人士阅读参考

霍奇金淋巴瘤幸存者的结直肠癌风险因何增加?
霍奇金淋巴瘤(HL)治疗的进展显著改善了患者的生存;患者5年生存率已突破85%[1],然而,幸存者常发生治疗相关的迟发性不良反应,包括治疗引发的细胞癌变。先前的研究表明,胃肠道恶性肿瘤是HL幸存者中第三常见的继发肿瘤,仅次于乳腺癌和肺癌[2]。与普通人群相比,HL幸存者的结直肠癌发病率高了2.8倍,并且在40多年的时间里,这一发病率仍在上升[2]。既往研究显示,膈下区放疗和丙卡巴肼治疗与HL幸存者中结直肠癌发病率增加有关。然而,这些结果不能用于估计最近接受治疗的患者的结直肠癌发病率,这是由于近期HL患者普遍使用低剂量放化疗治疗。因此,现阶段亟需了解剂量-反应关系,以便基于个体治疗暴露来量化和评估HL患者继发性癌症的风险。已有研究评估了HL患者放化疗后继发乳腺癌、肺癌的风险[3],但尚未有研究评估近年来HL患者继发结直肠癌风险。近期,发表在JAMA Oncology杂志上的一项巢式-病例对照研究探究了放射治疗和(或)丙卡巴肼治疗与霍奇金淋巴瘤幸存者患结直肠癌风险的剂量-反应关系[1],该研究填补霍奇金淋巴瘤患者继发结直肠癌风险领域的相关空白。
研究方法
该研究纳入来自于1964—2000年诊断的2996例生存时间≥5年的HL患者的多中心队列。初次治疗时年龄为15-50岁所有患者,均接受放疗(膈上和/或膈下)和/或化疗。共发现83例潜在结直肠癌患者。对于每个病例(结直肠癌患者),选择最多5例参与者作为对照。对照参与者是通过发病率密度抽样选择的,所有幸存者在发生病例定义性事件或被删失之前均符合纳入对照组的条件。研究期间从病历中提取患者的特征数据,包括身高、体重、HL分期、原发和复发疾病的治疗。作者从66例HL患者的数据库中选择12个CT数据集(男6例,女6例)作为解剖图像的代表。根据已发表的指南勾画大肠,估算了整个大肠和所有节段的平均剂量。如果没有关于处方辐射剂量、能量或射野边界的信息,则从同期接受治疗的其他患者和相同射野类型的中心进行填补。研究结果
■患者特征研究人群为316例参与者[诊断HL时的平均(SD)年龄为33.0(9.8)岁;男性221例(69.9%);95(30.1%)女性]包括78例结直肠癌患者和238例对照患者。HL与结直肠癌诊断的中位间隔时间(IQR)为25.7(18.2-31.6)年;结直肠癌诊断年龄中位数(IQR)为59.1(51.9-63.3)岁。结肠癌56例(72%),直肠癌22例(28%)。54例(69%)患者死亡(21例死于结直肠癌),5年结直肠癌特异性生存率为66%。HL的治疗,包括复发,仅包括化疗(5%试验组,14%对照组)、单纯放疗(26%试验组,37%对照组)或综合疗法(69%试验组,50%对照组)。■治疗相关风险因素放疗组全肠平均剂量中位数(IQR)为8.8(0.6-20.2)Gy,对照组为1.6(0.3-15.6)Gy。病例组接受膈下区放疗或复发治疗的比例高于对照组(膈下区放疗62% vs 41%;RR 2.4;95%CI 1.4-4.1;复发治疗37% vs 23%;RR 2.1;95%CI 1.2-3.8)。与未接受放疗或接受小于1.0 Gy(即膈上野散射照射)的患者相比,接受全大肠10 Gy或以上放疗的患者结直肠癌发病率显著增加(2.1-3.0倍)。全大肠中位平均剂量最高(≥20 Gy)为主动脉旁野和髂野(伴或不伴脾脏;包括脾脏在内的主动脉旁野与横结肠和脾曲的高剂量相关(中位平均剂量,≥25 Gy);髂骨野与乙状结肠和直肠的高剂量相关(中位平均剂量≥19 Gy)。接受丙卡嗪治疗患者的丙卡嗪累积剂量中位数(IQR)为8.4(6.0-13.0)g/m2,而对照组为8.0(4.2-9.8)g/m2。与未接受丙卡嗪治疗患者的比较,接受累积剂量超过8.4 g/m2丙卡嗪治疗的患者结直肠癌发生率显著增加(RR 2.5;95%CI 1.3-5.0)。接受10 Gy或以上全大肠放疗和4.2 g/m2以上的患者与接受<10 Gy和4.2 g/m2以下的患者相比,结直肠癌发病率增加5.2倍(95%CI 2.2-12.3)。蒽环类药物治疗(RR 1.0;95%CI 0.5-2.0)、长春新碱(RR 1.6;95%CI 0.9-2.9)、任何烷化化疗(RR 1.6;95%CI 0.9-2.9)和脾切除术(RR 1.1;95%CI 0.6-2.0)与结直肠癌发病率增加无关。在以照射剂量和丙卡嗪剂量分类的多变量条件logistic回归中,作者观察到全大肠照射剂量≥10 Gy的RR升高(10.0-19.9 Gy,RR 2.6;95%CI 1.2-5.6;和≥20.0 Gy,RR 3.2;95%CI 1.5-6.6)和累积丙卡嗪剂量超过8.4 g/m2(RR 2.9;95%CI 1.4-6.1)。■放疗剂量-反应关系总体而言,在不考虑潜在效应修饰因素的情况下,结直肠癌发病率随全大肠平均辐射剂量的增加呈线性增加(总体ERR/Gy,9.2%;95%CI 2.5%-23.0%,图1A)和受累节段的平均剂量(总体ERR/Gy,7.5%;95%CI 2.2%-17.8%,图1B)。当仅分析结肠癌(非直肠癌)病例时,ERR/Gy结肠剂量为9.0%(95%CI 1.6%-26.6%)。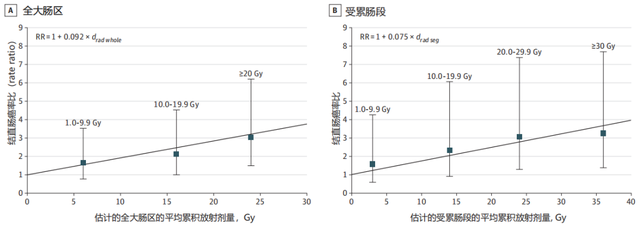
研究讨论
该研究是首个证明大肠接受的治疗性放射剂量与结直肠癌患病率相关的研究,丙卡巴肼暴露会增加这种相关性,因此,同时接受高剂量放疗和高累积剂量丙卡巴肼将会极大地增加结直肠癌的患病率。但是由于常规化疗药物经常和其他药物联用,因此研究者并不能确定放射剂量-反应关系的改变仅仅是由于丙卡巴肼。本研究的优势在于病例数多、患者长期随访(中位数26.1年)、详细的放疗和化疗数据,以及所有病例和对照的全大肠和大肠段放疗剂量的个体化重建。局限性包括累积丙卡嗪剂量和体表面积信息不完整,因此,作者使用的丙卡嗪剂量单位为g/m2,根据每个周期的典型剂量估算。鉴于口服丙卡嗪可能与结肠黏膜直接接触,以克计的丙卡嗪累积剂量可能具有更大的生物学意义。此外,本试验使用的是具有代表性的CT数据集,而不是患者特异性的CT数据集,因此不能考虑结肠形状、大小和位置的个体差异。这对于作为HL治疗一部分接受脾切除术的患者(约30%)尤其重要,因为脾切除术可能使结肠位置发生改变。作者课题组前期工作表明,使用作者的重建方法,系统不确定性对剂量-反应关系的影响小于10%,而随机不确定性的影响很小,除了在最高辐射剂量下。最后,作者在计算中使用了物理辐射剂量,而不是生物等效剂量。在之前的一项关于心脏瓣膜病的辐射相关风险的研究中,后者被用于解释分割大小的变化,但分割大小对放疗后继发性恶性肿瘤发生的影响尚未得到很好的量化,而作为继发性肿瘤的结直肠癌的α/β比值也尚未估计。无论如何,使用物理剂量可以与既往关于放疗后继发性癌症风险的研究进行比较。研究结论
这项对316例HL幸存者进行的巢式病例对照研究提示,HL放疗与结直肠癌风险之间存在剂量-反应关系。虽然HL治疗在最近几十年有了很大的发展,接受膈下区放疗或大剂量丙卡嗪的患者越来越少,但这些发现对现代HL临床医师的治疗仍然有意义和重要意义。对于接受膈下区放疗(如弥漫性大B细胞淋巴瘤)或作为BEACOPP方案(博来霉素、依托泊苷、多柔比星、环磷酰胺、长春新碱、丙卡嗪、泼尼松)的患者而言,这一证据有助于个体化评估结直肠癌风险和选择最佳治疗策略。这些发现还强调了临床医师需要识别曾接受过膈下区放疗和丙卡巴嗪治疗的HL幸存者,对这些幸存者应考虑进行结直肠癌筛查。此外,鉴于结直肠癌风险升高,这些患者应接受更深入的患者教育,避免相关危险因素(如吸烟、饮酒和超重),从而将风险最小化。这些发现对于阐明HL治疗对HL幸存者健康预期寿命的远期影响具有重要作用。
参考文献[1]GEURTS Y M, SHAKIR R, NTENTAS G, et al. Association of Radiation and Procarbazine Dose With Risk of Colorectal Cancer Among Survivors of Hodgkin Lymphoma [J]. JAMA Oncol, 2023, 9(4): 481-9.[2]SCHAAPVELD M, ALEMAN B M, VAN EGGERMOND A M, et al. Second Cancer Risk Up to 40 Years after Treatment for Hodgkin's Lymphoma [J]. N Engl J Med, 2015, 373(26): 2499-511.[3]RADFORD J, LONGO D L. Second Cancers after Treatment for Hodgkin's Lymphoma--Continuing Cause for Concern [J]. N Engl J Med, 2015, 373(26): 2572-3.*本材料由阿斯利康支持,仅供医疗卫生专业人士参考审批编号:CN-119516 有效期至:2023-10-25* 此文仅用于向医学人士提供科学信息,不代表本平台观点
