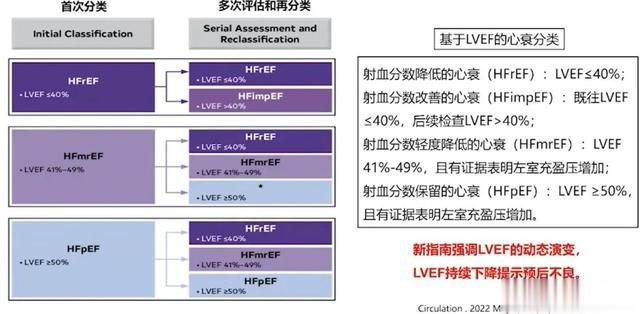
 三、分类
三、分类2022年ACC指南
 四、分期
四、分期A期(前心力衰竭阶段)
定义:患者为心力衰竭的高发危险人群,尚无心脏的结构或功能异常,也无心力衰竭的症状和(或)体征患病人群:高血压、冠心病、糖尿病患者;肥胖、代谢综合征患者;有应用心脏毒性药物的病史、酗酒史、风湿热史或心肌病家族史者等B期(前临床心力衰竭阶段)
定义:患者从无心力衰竭的症状和(或)体征,但已发展为结构性心脏病患病人群:左心室肥厚、无症状心脏瓣膜病、既往有心肌梗死病史者等C期(临床心力衰竭阶段)
定义:患者已有基础的结构性心脏病,既往或目前有心力衰竭的症状和(或)体征患病人群:左心室肥厚、无症状心脏瓣膜病、既往有心肌梗死病史者等D期(难治性终末期心力衰竭阶段)
定义:患者有进行性结构性心脏病,虽经积极的内科治疗,休息时仍有症状,且需要特殊干预患病人群:因心力衰竭需反复住院,且不能安全出院者;须长期在家静脉用药者;等待心脏移植者;应用心脏机械辅助装置者五、病因和诱因(一)病因心肌病变
缺血性心脏病心肌梗死(心肌瘢痕、心肌顿抑或冬眠),冠状动脉病变,冠状动脉微循环异常,内皮功能障碍心脏毒性损伤心脏毒性药物: 抗肿瘤药(如葱环类、曲妥珠单抗),抗抑郁药,抗心律失常药,非甾体类抗炎药,麻醉药药物滥用:酒精、可卡因、安非他命、合成代谢类固醇重金属中毒:铜、铁、铅、钴放射性心肌损伤免疫及炎症介导的心肌损害感染性疾病:细菌,病毒,真菌,寄生虫(Chagas病),螺旋体,立克次体自身免疫性疾病:巨细胞性心肌炎,自身免疫病(如系统性红斑狼疮),嗜酸性粒细胞性心肌炎(Churg-Strauss综合征)心肌浸润性病变非恶性肿瘤相关:系统性浸润性疾病(心肌淀粉样变,结节病),贮积性疾病(血色病,糖原贮积病)恶性肿瘤相关:肿瘤转移或浸润内分泌代谢性疾病
激素相关:糖尿病,甲状腺疾病,甲状旁腺疾病,肢端肥大症,生长激素缺乏,皮质醇增多症,醛固酮增多症,肾上腺皮质功能减退症,代谢综合征,嗜铬细胞瘤,妊娠及围产期相关疾病营养相关:肥胖,缺乏维生素B1、L-肉毒碱、硒、铁、磷、钙,营养不良遗传学异常:遗传因素相关的肥厚型心肌病,扩张型心肌病及限制型心肌病,致心律失常性右心室心肌病,左心室致密化不全,核纤层蛋白病,肌营养不良症应激:应激性心肌病心脏负荷异常
高血压:原发性高血压,继发性高血压瓣膜和心脏结构的异常:二尖瓣、三尖瓣、主动脉瓣、肺动脉瓣狭窄或关闭不全,先天性心脏病(先天性心内或心外分流)心包及心内膜疾病:缩窄性心包炎,心包积液,嗜酸性粒细胞增多症,心内膜纤维化高心输出量状态:动静脉瘘,慢性贫血,甲状腺功能亢进症容量负荷过度:肾功能衰竭,输液过多过快肺部疾病:肺原性心脏病,肺血管疾病心律失常
心动过速:房性心动过速,房室结折返性心动过速,房室折返性心动过速,心房颤动,室性心律失常心动过缓:窦房结功能异常,传导系统异常(二)诱因导致心功能迅速恶化的常见原因
快速性心律失常严重的心动过缓/传导阻滞ACSACS的机械并发症急性肺栓塞高血压危象心包压塞主动脉夹层手术和围术期围生期心肌病导致心功能逐渐恶化的原因
感染(包括感染性心内膜炎)慢性阻塞性肺疾病急性发作/支气管哮喘贫血或出血肾功能不全饮食/药物治疗的依从性差,自行停药医源性:非甾体消炎药或皮质激素心动过缓和传导阻滞未控制的高血压甲状腺功能减退或亢进酒精和药物滥用六、病理生理 七、诊断与评估
七、诊断与评估诊断与临床评估的目的
确定是否存在心力衰竭,诊断依据是存在心力衰竭的症状及体征,并有心脏收缩或舒张功能障碍的客观证据确定心力衰竭的病因(基础心脏病)和诱因评估病情的严重程度及预后;是否存在并发症(影响患者的临床表现、病程、对治疗的反应及预后)诊断流程

NYHA分级
Ⅰ级:活动不受限;日常体力活动不引起明显的气促、疲乏或心悸Ⅱ级:活动轻度受限;休息时无症状,日常活动可引起明显的气促、疲乏或心悸Ⅲ级:活动明显受限;休息时可无症状,轻于日常活动即引起显著的气促、疲乏或心悸Ⅳ级:休息时也有症状,稍有体力活动症状即加重;任何体力活动均会引起不适;如无需静脉给药,可在室内或床边活动者为Ⅳa级,不能下床并需静脉给药支持者为Ⅳb级6分钟步行实验
用于客观评定患者的运动能力,简单、方便、安全,并量化患者的主诉,结果与预后相关6分钟步行距离<150m:重度心力衰竭150~450m:中度心力衰竭>450m:轻度心力衰竭心力衰竭预后不良因素
LVEF下降、NYHA心功能分级恶化、低钠血症、运动峰耗氧量减少、贫血、心电图12导联QRS波增宽、慢性低血压、静息心动过速、肾功能不全、不能耐受常规治疗以及难治性容量超负荷特殊检查
 八、心力衰竭的治疗
八、心力衰竭的治疗慢性心力衰竭药物优化治疗原则
①推荐HFrEF患者应尽早开启“新四联”模式:血管紧张素受体脑啡肽酶抑制剂(ARNi)/血管紧张素转换酶抑制剂(ACEi)/血管紧张素受体拮抗剂(ARB)、β受体阻滞剂、醛固酮受体拮抗剂(MRA)和SGLT2i
②强调先联合后加量的原则:建议四种药物均从低剂量起始,尽快给予多机制联合治疗,在完成GDMT后尽快滴定至最大耐受剂量或目标剂量以改善预后
治疗目的及策略
①治疗原发病、消除诱因,避免心肌损害的发生、发展,减少甚至逆转心肌重构,避免出现心力衰竭临床表现
②缓解症状,提高生活质量,增加运动耐量,降低住院率
③改善预后,降低死亡率。目前心力衰竭的治疗策略已由短期血流动力学干预转变为长期的、修复性的治疗策略,阻断神经内分泌系统的过度激活及心肌重构成为心力衰竭治疗的关键
ABCD期治疗原则
A 期:主要针对心力衰竭危险因素治疗控制高血压、血脂、血糖、肥胖等,戒烟限酒,规律运动避免心脏毒性药物药物:血管紧张素转化酶抑制剂(ACEI)或血管紧张素受体拮抗剂(ARB)B期:主要预防及改善心室重构、预防心力衰竭的症状继续A期的治疗建议药物:ACEI 或ARB、β受体阻滞剂有心脏性猝死的高危患者植入埋藏式心脏转复除颤仪(ICD)C期继续B期治疗有症状患者限制钠的摄入药物:利尿剂、ACEI或ARB、β受体阻滞剂、醛固酮受体拮抗剂、地高辛、伊伐布雷定治疗合并疾病有适应证者可以植入ICD及CRTD期继续C期药物治疗限水、正性肌力药、静脉用药、预防静脉血栓形成/栓塞应用机械辅助装置、心脏移植、超滤姑息治疗、临终关怀等一般治疗
去除诱发因素监测体重及出入量:每日监测体重以早期发现液体潴留非常重要。如在3天内体重突然增加超过2kg,需要利尿或加大利尿剂的剂量调整生活方式:限钠、限水、营养、休息和适度运动、心理和精神治疗、吸氧药物治疗
利尿剂适应证:有液体潴留证据的所有心力衰竭患者均应给予利尿剂
点击图片可查看大图
ARNIARNI有ARB和脑啡肽酶抑制剂的作用,后者可升高利钠肽、缓激肽和肾上腺髓质素及其他内源性血管活性肽的水平ARNI的代表药物是沙库巴曲缬沙坦钠PARADIGM-HF试验结果显示,与依那普利相比,沙库巴曲缬沙坦钠使主要复合终点(心血管死亡和心衰住院)风险降低20%,包括心脏性猝死减少20%对于NYHA心功能Ⅱ~Ⅲ级、有症状的HFrEF患者,若能够耐受ACEI/ARB,推荐以ARNI替代ACEI/ARB,以进一步降低心衰的发病率及死亡率(I,B)ACEI/ARB适应证推荐在HFrEF患者中应用ACEI(I,A)或ARB(I,A)或血管紧张素受体脑啡肽酶抑制剂(ARNI)(I,B)抑制肾素—血管紧张素系统、联合应用B受体阻滞剂及在特定患者中应用醛固酮受体拮抗剂的治疗策略,以降低心衰的发病率和死亡率使用方法应尽早使用,由小剂量开始,逐渐递增,直至达到目标剂量一般每隔2周剂量倍增1次在开始治疗后1~2周检查血钾和肾功能,并每月定期复查生化指标 β受体阻滞剂适应证病情相对稳定的HFrEF患者均应使用β受体阻滞剂,除非有禁忌证或不能耐受(I,A)应用方法起始和维持:起始剂量宜小,一般为目标剂量的1/8,如患者能耐受前一剂量,每隔2~4周剂量可加倍目标剂量的确定目标剂量或最大可耐受剂量静息心率降至55~60次/分的剂量为β受体阻滞剂应用的目标剂量或最大可耐受剂量
β受体阻滞剂适应证病情相对稳定的HFrEF患者均应使用β受体阻滞剂,除非有禁忌证或不能耐受(I,A)应用方法起始和维持:起始剂量宜小,一般为目标剂量的1/8,如患者能耐受前一剂量,每隔2~4周剂量可加倍目标剂量的确定目标剂量或最大可耐受剂量静息心率降至55~60次/分的剂量为β受体阻滞剂应用的目标剂量或最大可耐受剂量 醛固酮受体拮抗剂适应证LVEF≤35%、使用ACEI/ARB/ARNI和β受体阻滞剂治疗后仍有症状的HFrEF患者(I,A)急性心肌梗死后且LVEF≤40%,有心力衰竭症状或既往有糖尿病史者(I,B)使用方法由小剂量起始,逐渐加量,尤其螺内酯不推荐使用大剂量使用醛固酮受体拮抗剂治疗后3天和1周应监测血钾和肾功能前3个月每月监测1次,以后每3个月监测1次
醛固酮受体拮抗剂适应证LVEF≤35%、使用ACEI/ARB/ARNI和β受体阻滞剂治疗后仍有症状的HFrEF患者(I,A)急性心肌梗死后且LVEF≤40%,有心力衰竭症状或既往有糖尿病史者(I,B)使用方法由小剂量起始,逐渐加量,尤其螺内酯不推荐使用大剂量使用醛固酮受体拮抗剂治疗后3天和1周应监测血钾和肾功能前3个月每月监测1次,以后每3个月监测1次 洋地黄类药物适应证适用于慢性HF-REF已应用利尿剂、ACEI(或ARB)、β受体阻滞剂和醛固酮受体拮抗剂、LVEF≤40%、持续有症状的患者伴快速心室率的心房颤动患者尤为适合使用方法采用维持量疗法0.125~0.25mg/d,老年患者或肾功能受损者剂量减半伊伐布雷定适应证:窦性心律的NYHA心功能分级Ⅱ~Ⅳ级慢性稳定性心力衰竭患者,LVEF≤35%,合并下列情况之一已使用ACEI或ARB、β受体阻滞剂、醛固酮受体拮抗剂,β受体阻滞剂已达到推荐剂量或最大耐受剂量,心率仍≥70次/分心率≥70次/分,对β受体阻滞剂不能耐受或禁忌者应用方法起始剂量2.5mg,2次/d治疗2周后,根据静息心率调整剂量,每次剂量增加2.5mg使患者的静息心率控制在60次/min左右,最大剂量7.5mg,2次/dSGLT2抑制剂适应证对于符合eGFR标准,NYHA在Ⅱ-Ⅳ级的HFrEF患者可添加SGLT-2抑制剂 治疗。达格列净治疗需满足eGFR≥30mL/min/1.73m2,恩格列净治疗eGFR下限20mL/min/1.73m2SGLT-2抑制剂治疗可降低HFrEF患者HF结局及心血管(CV)死亡风险,并改善肾脏结局对于已接受ARNI治疗的HFrEF患者,SGLT-2抑制剂同样可以产生获益
洋地黄类药物适应证适用于慢性HF-REF已应用利尿剂、ACEI(或ARB)、β受体阻滞剂和醛固酮受体拮抗剂、LVEF≤40%、持续有症状的患者伴快速心室率的心房颤动患者尤为适合使用方法采用维持量疗法0.125~0.25mg/d,老年患者或肾功能受损者剂量减半伊伐布雷定适应证:窦性心律的NYHA心功能分级Ⅱ~Ⅳ级慢性稳定性心力衰竭患者,LVEF≤35%,合并下列情况之一已使用ACEI或ARB、β受体阻滞剂、醛固酮受体拮抗剂,β受体阻滞剂已达到推荐剂量或最大耐受剂量,心率仍≥70次/分心率≥70次/分,对β受体阻滞剂不能耐受或禁忌者应用方法起始剂量2.5mg,2次/d治疗2周后,根据静息心率调整剂量,每次剂量增加2.5mg使患者的静息心率控制在60次/min左右,最大剂量7.5mg,2次/dSGLT2抑制剂适应证对于符合eGFR标准,NYHA在Ⅱ-Ⅳ级的HFrEF患者可添加SGLT-2抑制剂 治疗。达格列净治疗需满足eGFR≥30mL/min/1.73m2,恩格列净治疗eGFR下限20mL/min/1.73m2SGLT-2抑制剂治疗可降低HFrEF患者HF结局及心血管(CV)死亡风险,并改善肾脏结局对于已接受ARNI治疗的HFrEF患者,SGLT-2抑制剂同样可以产生获益
新诊断症状性HFrEF患者起始GDMT建议

HFrEF患者的器械治疗
(一)CRT指征
心衰患者在药物优化治疗至少3个月后仍存在以下情况应该进行CRT治疗,以改善症状及降低病死率
窦性心律,QRS时限≥150ms,左束支传导阻滞(LB B B),LVEF≤35%的症状性心衰患者(Ⅰ,A)窦性心律,QRS时限≥150ms,非LB B B,LVEF≤35%的症状性心衰患者(Ⅱa,A)窦性心律,QRS时限130~149ms,LB B B,LVEF≤35%的症状性心衰患者(Ⅰ,B)窦性心律,130ms≤QRS时限<150ms,非LB B B,LVEF≤35%的症状性心衰患者(Ⅱb,B)需要高比例(>40%)心室起搏的HFrEF患者(Ⅰ,A)对于QRS时限≥130ms,LVEF≤35%的房颤患者,如果心室率难控制,为确保双心室起搏可行房室结消融(Ⅱa,B)已植入起搏器或ICD的HFrEF患者,心功能恶化伴高比例右心室起搏,可考虑升级到CRT(Ⅱb,B)(二)ICD适应证
(1)二级预防
慢性心衰伴低LVEF,曾有心脏停搏、心室颤动(室颤)或伴血流动力学不稳定的室性心动过速(室速)(Ⅰ,A)。(2)一级预防
缺血性心脏病患者,优化药物治疗至少3个月,心肌梗死后至少40d及血运重建至少90d,预期生存期>1年:LVEF≤35%,NYHA心功能Ⅱ或Ⅲ级,推荐ICD植入,减少心脏性猝死和总死亡率(Ⅰ,A);LVEF≤30%,NYHA心功能I级,推荐植入ICD,减少心脏性猝死和总死亡率(Ⅰ,A)非缺血性心衰患者,优化药物治疗至少3个月,预期生存期>1年:LVEF≤35%,NYHA心功能Ⅱ或Ⅲ级,推荐植入ICD,减少心脏性猝死和总死亡率(Ⅰ,A);LVEF≤35%,NYHA心功能Ⅰ级,可考虑植入ICD(Ⅱb,B)HFrEF患者的治疗流程

HFpEF的治疗

HFpEF慢性稳定期的治疗
口服维持剂量的利尿剂在急性症状缓解后的慢性稳定期,积极的病因治疗是防止再次发生急性心力衰竭的根本措施(高血压、冠心病、心房颤动的治疗)虽然ACEI/ARB和β受体阻滞剂不能取得改善预后的效果,但对控制高血压等病因、预防早期心室重构进展仍然有益识别和治疗HFpEF的潜在危险因素、病因和共存疾病(例如高血压、冠状动脉疾病、淀粉样变性、房颤和心脏瓣膜病)非常重要迄今为止,尚无任何治疗方法可以降低射血分数保留的心衰(HFpEF)患者的死亡率和发病率HFpEF和HFmrEF的治疗

来源:Dobutamine