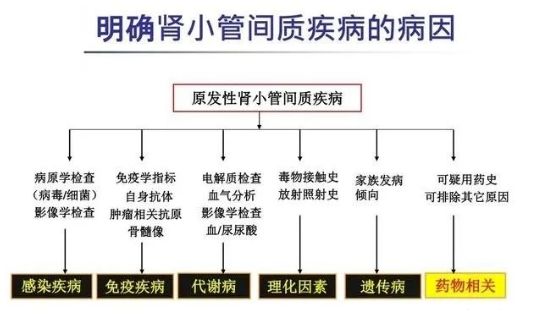
需要先了解肾小管病因
尿酸在体内的积聚是一个慢性过程,源于日复一日的不健康生活习惯。长期摄入高嘌呤食物、缺乏足够的体育锻炼以及过量饮酒,都可能逐渐损伤肾小管功能。因此,我们应当深刻反思并调整自己的生活方式,从根本上预防尿酸排泄障碍的出现。同时,定期进行身体健康检查,密切关注尿酸水平和肾脏功能状况,以便及时发现问题并采取相应的干预措施。
检查代谢性相关指标
痛风患者常常伴随着多种代谢性问题,如肥胖、高血压、高血脂和高血糖等。为了全面了解患者的健康状况,我们需要进行一系列的体检和实验室检查。体检中,我们可以通过观察患者的体态来初步判断是否存在肥胖问题。
而为了更精确地掌握患者的代谢状况,实验室检查则必不可少,其中包括血脂、血糖、糖化血红蛋白以及胰岛素功能的检测。这些检查能够为我们提供更全面的数据,帮助我们更好地管理和治疗痛风及其相关的代谢性疾病。

检查肾脏功能
持续监测肾脏功能对于有效预防和妥善管理尿酸相关问题具有至关重要的作用。长期血尿酸水平超标可能诱发肾脏内部结晶的生成,这不仅增加了尿酸性肾病的风险,还可能导致尿酸性肾结石的形成,进而损害肾脏的代谢能力。
为了精准地掌握肾脏的健康状况,我们推荐进行一系列全面的检查。这些检查包括(测定尿素和肌酐水平,以评估肾脏的排毒能力;进行尿常规分析,以检测尿液中是否存在异常情况;检测尿蛋白及尿微量白蛋白,以早期发现肾脏损伤的迹象)同时,还应计算肾小球滤过率并进行肾脏彩超检查,以全面了解肾脏的结构和功能状态。
明确肾脏问题后,做好生活调理痛风及高尿酸血症患者应高度警觉,若不积极进行治疗,可能会发展为严重的痛风性肾病。该病主要在肾小管和肾间质引发炎症,并伴随尿酸盐结晶的沉积,这可能造成尿路梗阻,对肾脏功能构成威胁。
一旦检查发现肾脏代谢功能异常,阻碍了尿酸的正常排泄,患者应迅速采取措施。此时,维持一种健康的生活方式变得尤为重要,严格控制蛋白质和水的摄入量也是必不可少的。那么,患者在日常生活中应该如何进行自我调理呢?
促进尿酸排泄的方法

尿量少的患者要严格限制饮水
痛风及高尿酸血症患者在日常饮水管理上需要特别注意。通常情况下,为了达到良好的尿酸排泄效果,建议患者每日分次饮水,使排尿量维持在大约2000毫升。然而,对于肾功能不全的高尿酸血症患者而言,过度饮水可能会加剧水肿和升高血压。
因此,针对患者的具体情况,饮水建议有所不同。若患者每日尿量超过1000毫升且无水肿现象,那么其饮水无需特别限制;但若每日尿量少于500毫升,则需严格控制钠盐和水分的摄入,建议每日饮水量不超过1000毫升。这样的管理策略旨在平衡尿酸排泄需求和患者的整体健康状况。

水肿严重患者低盐或无盐饮食
肾功能不全且并发高血压和水肿的患者,在控制钠盐摄入方面需采取更为严格的措施,其重视程度应超越对一般痛风患者的要求。在肾脏功能受损的情况下,患者需要将每日的盐分摄取量控制在2至3克的范围内。
这远低于正常人的平均盐分摄入量。若患者出现较为严重的水肿症状,其每日的盐分摄入标准应进一步下调至1克以下,甚至在某些极端情况下,可能需要执行完全无盐的饮食计划,以确保患者的整体健康状况得到妥善管理。

痛风肾功能不全给患者带来诸多困扰,影响生活质量。然而,只要抓住治疗的关键要点,就能为康复之路点亮希望之光。让我们一同深入了解,积极应对!
抑制尿酸合成药物

如别嘌醇、非布司他,为黄嘌呤氧化酶抑制剂(XOI),可减少尿酸生成、降低血尿酸水平,被推荐为痛风患者降尿酸治疗的一线用药。
别嘌醇为非选择性XOI,有良好降尿酸效果,尤适于尿酸生成增多型者,代谢产物全部经肾脏排泄。非布司他为特异性、选择性XOI,有良好的降尿酸效果,其降尿酸作用与别嘌醇相当或略优,经肾脏、肠道双通道排泄,在合并肾功能不全时较别嘌醇更有优势,尤适于慢性肾功能不全、HLA-B*5801基因阳性者。
(别嘌醇在肾功能不全中的推荐)
指南/共识
推荐剂量
《中国高尿酸血症与痛风诊疗指南(2019)》
别嘌醇建议CKD 1-2期[eGFR>60ml·min-1·(1.73m2)-1]起始剂量为100mg/d,每2-4周增加100mg/d,最大剂量800mg/d。CKD 3-4期[eGFR 15-59ml·min-1·(1.73m2)-1]起始剂量50mg/d,每4周增加50mg/d,最大剂量200mg/d。CKD 5期[eGFR<15ml·min-1·(1.73m2)-1]禁用。
《痛风诊疗规范》(2020年)
别嘌醇初始剂量50-100mg/d,每4周左右监测血尿酸水平1次,未达标每次可递增50-100mg,最大剂量600mg/d,分3次服用。肾功能不全起始剂量每日不超过1.5mg/eGFR,缓慢增加剂量。eGFR 15-45ml/min推荐50-100 mg/d;eGFR<15ml/min者禁用。
《痛风及高尿酸血症基层诊疗指南(2019年)》
别嘌醇推荐初始剂量一次50mg、1-2次/d,每次递增50-100mg,一般剂量200-300mg/d,分2-3次服用,每日最大剂量600mg。GFR>50ml/min时,剂量为常规剂量的75%;GFR为10-50ml/min时,剂量为常规剂量的50%;GFR<10ml/min时或透析者禁用。
《糖尿病肾脏病中西医结合防治专家共识(2023版)》(2023年)
别嘌醇推荐初始剂量为每次50mg,每天1-2次,根据血尿酸水平调剂量,2-4周后逐渐加量至每天300mg,分2-3次服用。肾功能下降时,如eGFR<60ml·min-1·(1.73m2)-1时减量,推荐剂量为每天50-100mg,eGFR<15ml·min-1·(1.73m2)-1禁用。
《中国高尿酸血症相关疾病诊疗多学科专家共识(2023年版)》(2023年)
别嘌醇初始剂量50-100mg/d,每2-4周测血尿酸水平1次,未达标每次可递增50-100mg,最大剂量600mg/d。肾功能不全起始剂量每日不超过eGFR[ml·min-1·(1.73m2)-1]×1.5mg。eGFR在15-59ml·min-1·(1.73m2)-1推荐剂量为50-100mg/d;eGFR<15ml·min-1·(1.73m2)-1者禁用。
《中国慢性肾脏病患者合并高尿酸血症诊治专家共识》(2017年)
别嘌醇起始剂量≤100mg/d,后逐渐增加至维持剂量。eGFR﹤60ml·min-1·(1.73m2)-1时,推荐剂量50-100mg/d。eGFR﹤15ml·min-1·(1.73m2)-1、透析者禁用。
(非布司他在肾功能不全中的推荐)
指南/共识
推荐剂量
《中国高尿酸血症与痛风诊疗指南(2019)》
非布司他起始剂量为20mg/d,2-4周后血尿酸水平仍未达标,可增加20mg/d,最大剂量为80mg/d。对CKD 4-5期者推荐起始剂量为20mg/d,最大剂量40mg/d。
《痛风基层合理用药指南》(2021年)
非布司他初始剂量为20mg/d,2-4周后血尿酸不达标可增加20mg/d,最大剂量为80mg/d。CKD 1-3期无需调剂量,CKD 4-5期慎用,但不超过40mg/d。
《糖尿病肾脏病中西医结合防治专家共识(2023版)》
非布司他推荐初始剂量为20-40mg/d,每日1次,若2-4周血尿酸水平不达标,剂量增加20mg/d,最大剂量为80mg/d。轻中度肾功能不全[eGFR>30ml·min-1·(1.73m2)-1]无需调剂量,CKD 4-5期建议起始剂量为20mg/d,每日1次。
《中国慢性肾脏病患者合并高尿酸血症诊治专家共识》(2017年)
非布司他CKD 4-5期推荐剂量为20mg/d或40mg/d。
促进尿酸排泄药物
如苯溴马隆,可抑制肾小管尿酸的重吸收、促进尿酸的排泄、降低血尿酸水平,与别嘌醇、非布司他相比,可降低心血管事件风险,对血管保护更显著,推荐为痛风降尿酸治疗一线用药,适用肾尿酸排泄减少者。
(苯溴马隆在肾功能不全中的推荐)
指南/共识
推荐剂量
《痛风诊疗规范》(2020年)
苯溴马隆起始剂量25-50mg/d,每4周左右监测血尿酸水平,若不达标可缓慢递增剂量至75-100mg/d。eGFR 20-60ml/min推荐剂量不超过50mg/d;eGFR<20ml/min、尿酸性肾石症者禁用。
《中国高尿酸血症与痛风诊疗指南(2019)》
苯溴马隆建议起始剂量25mg/d,2-4周后血尿酸水平仍未达标,可增加25mg/d,最大剂量为100mg/d。对CKD 4-5期[eGFR<30ml·min-1·(1.73m2)-1]者不推荐使用。
《中国高尿酸血症相关疾病诊疗多学科专家共识(2023年版)》
苯溴马隆的成人起始剂量为25-50mg/d,2-4周后根据血尿酸水平调剂量至50mg/d或100mg/d。eGFR 20-60mL/(min·1.73m2)推荐50mg/d,eGFR<20mL/(min·1.73m2)禁用。
《痛风基层合理用药指南》(2021年)
苯溴马隆初始剂量25mg/d,2-4周后血尿酸水平未达标,增加25mg/d,最大剂量为100mg/d。eGFR 35-49ml·min-1·(1.73m2)-1时最大剂量0.5mg/d。CKD 4-5期或透析者禁用。
《糖尿病肾脏病中西医结合防治专家共识(2023版)》
苯溴马隆推荐初始剂量为25mg/d,根据血尿酸水平调节用量,渐增至50-100mg/d。eGFR<20ml·min-1·(1.73m2)-1者禁用。
《中国慢性肾脏病患者合并高尿酸血症诊治专家共识》(2017年)
苯溴马隆常用剂量50mg/d,最大剂量100mg/d。eGFR<30ml·min-1·(1.73m2)-1不推荐使用。
